- Síndrome Coronario Agudo: Una Carrera Contra El Tiempo
- 1. Definición
- 2. Epidemiología
- 3. Fisiopatología y Clasificación
- 4. Factores Precipitantes y Atenuantes
- 5. Síndrome Coronario Agudo con Elevación del ST (SCACEST)
- 6. Síndrome Coronario Agudo sin Elevación del ST (SCASEST)
- 7. Síndrome Coronario Agudo (SCA): Actitud Terapéutica en Urgencias
- 8. Síndrome Coronario Agudo: Actitud Terapéutica en la Atención Prehospitalaria
- 8.1. Evaluación Inicial del Paciente con Dolor Torácico
- 8.2. Historia Clínica
- 8.3. Evaluación de Riesgo
- 8.4. Clasificación del Síndrome Coronario Agudo
- 8.5. Diagnóstico Diferencial y Desafíos
- 8.6. Tratamiento del Síndrome Coronario Agudo en la Atención Prehospitalaria
- 8.7. Conclusión
- 8.8. Algoritmo del Síndrome Coronario Agudo (SCA)
- Referencias
- Autor
- © Copyright, Saluya.
- John Jarbis Garcia Tamayo ⁞ @
- Aviso Médico Legal
Síndrome Coronario Agudo: Una Carrera Contra El Tiempo
Tiempo De Lectura Aprox: 25 min
El Síndrome Coronario Agudo (SCA) es una presentación repentina de la cardiopatía isquémica que incluye angina inestable, infarto de miocardio con y sin onda Q, y muerte súbita de causa cardiaca. Este término agrupa diversas condiciones que comparten una fisiopatología común relacionada con la obstrucción aguda del flujo sanguíneo al corazón.
1. Definición
El Síndrome Coronario Agudo (SCA) es una presentación repentina de la cardiopatía isquémica que incluye angina inestable, infarto de miocardio con y sin onda Q, y muerte súbita de causa cardiaca. Este término agrupa diversas condiciones que comparten una fisiopatología común relacionada con la obstrucción aguda del flujo sanguíneo al corazón.
2. Epidemiología
El Síndrome Coronario Agudo (SCA) sigue siendo una de las principales causas de muerte y discapacidad en todo el mundo. Según datos de la Organización Mundial de la Salud (OMS), las enfermedades cardiovasculares, entre las que destaca el SCA, representan alrededor del 31% de todas las muertes globales, con más de 17 millones de decesos anuales.
La prevalencia del SCA varía significativamente entre regiones, siendo más alta en países desarrollados debido a factores de riesgo como la hipertensión, la diabetes, la obesidad y el tabaquismo. No obstante, en las últimas décadas, las tasas en países en desarrollo han ido en aumento debido a la transición hacia estilos de vida menos saludables.
El SCA afecta predominantemente a personas mayores de 45 años, siendo los hombres los más vulnerables, aunque las mujeres no están exentas, especialmente después de la menopausia. A nivel global, se observa una tendencia preocupante de aparición más temprana en adultos jóvenes, asociada al aumento de factores de riesgo como el sedentarismo y los contras.
3. Fisiopatología y Clasificación
La principal causa subyacente en el SCA es la formación de un trombo sobre una placa ateroesclerótica rota o erosionada, lo cual reduce de manera aguda el flujo coronario y la oxigenación del miocardio. En casos raros, puede deberse a un espasmo puro de la arteria coronaria sobre una placa no complicada o incluso sin evidencia de lesiones.
La enfermedad ateroesclerótica es una respuesta inflamatoria de la pared vascular ante estímulos nocivos como la hipertensión arterial (HTA), la hiperlipidemia (HLP), la diabetes mellitus (DM), el tabaquismo, la obesidad, la homocisteína elevada o infecciones. Estos factores actúan como estímulos proinflamatorios que lesionan el funcionamiento de la pared vascular.
El reclutamiento de células inflamatorias, la proliferación de células musculares lisas y la acumulación de colesterol son procesos que contribuyen al crecimiento de la placa ateroesclerótica. Las placas responsables del SCA suelen presentar alta actividad inflamatoria local, fisuras o erosiones en su superficie, trombosis intracoronaria y vasoreactividad aumentada.
3.1. Clasificación
El SCA se clasifica en dos grandes categorías, basadas en la presencia o ausencia de elevación del segmento ST en el electrocardiograma (ECG):
3.1.1. Síndrome Coronario Agudo con Elevación del ST (SCASEST):
Esta forma de SCA se caracteriza por la presencia de un trombo oclusivo en una arteria coronaria, sin circulación colateral y con una isquemia prolongada que resulta en una mayor necrosis del miocardio, generalmente transmural.
Es entonces donde se observa elevación persistente (>20 minutos) del segmento ST, definida por elevación del punto J de al menos 0.1mV en 2 o más derivaciones contiguas, (en derivaciones V2V3 ≥0,25 mV en hombres de edad 45 años, o ≥0,15 mV en mujeres). Su aparición indica tratamiento de reperfusión (angioplastia primaria o fibrinólisis intravenosa).
3.1.2. Síndrome Coronario Agudo sin Elevación del ST (SCASEST):
Incluye el infarto agudo de miocardio sin onda Q (IAM no Q) y la angina inestable (AI).
- IAM no Q: En esta condición, la interrupción del flujo sanguíneo es más prolongada, pero el territorio distal puede estar protegido por la circulación colateral desde otros vasos, limitando así la isquemia y la extensión del daño miocárdico.
- Angina Inestable: Aquí, la oclusión es temporal y no suele durar más de 20 minutos, lo que provoca episodios de angina de reposo.
Caracterizado por descenso del segmento ST ≥0,5 mm o inversión de la onda T ≥1 mm (si bien el ECG puede ser normal). Estos cambios electrocardiográficos tienen mayor valor diagnóstico cuando son dinámicos, es decir, aparecen durante el episodio de dolor y mejoran o desaparecen al desaparecer el dolor con nitroglicerina sublingual o intravenosa.
Por el contrario, el descenso del segmento ST o los cambios de la onda T persistentes tienen menor valor diagnóstico y son difíciles de distinguir de otras alteraciones de la repolarización ventricular de etiología no isquémica, como en las hipertrofias del ventrículo izquierdo, trastornos de la repolarización de origen farmacológico o metabólico, o alteraciones inespecíficas frecuentes en mujeres. El descenso del segmento ST implica un peor pronóstico, especialmente cuando ocurre en las derivaciones de la cara anterior.
Cuando se añade la inversión de la onda T al descenso del ST el riesgo aumenta, aunque la inversión aislada de la onda T con segmento ST normal posee un débil valor predictivo. En algunos casos se detecta elevación transitoria del segmento ST, que suele indicar espasmo coronario y que puede ocurrir tanto en ausencia de estenosis coronarias significativas como con estenosis significativas.
4. Factores Precipitantes y Atenuantes
Anualmente, se registran 32.4 millones de infartos agudos de miocardio (IAM) y accidentes cerebrovasculares (ACV) en todo el mundo. Los pacientes con antecedentes de IAM y ACV constituyen el grupo de mayor riesgo para eventos coronarios y cerebrales posteriores. Los supervivientes de un infarto de miocardio tienen un riesgo significativo de recurrencia, con una tasa de mortalidad anual del 5%. Esta tasa de mortalidad es aproximadamente seis veces mayor que la de personas de la misma edad sin enfermedad coronaria.
4.1. Factores Precipitantes
- Ejercicio
- Estrés emocional
- Ingesta copiosa de alimentos
- Ingesta de bebidas frías
4.2. Factores Atenuantes
- Cese de actividad
- Nitroglicerina sublingual (NTG): El decúbito no suele aliviar los síntomas.
5. Síndrome Coronario Agudo con Elevación del ST (SCACEST)
5.1. Anamnesis
La anamnesis es crucial para definir las características del dolor, su localización y los factores que lo precipitan o atenúan. Se deben considerar los factores de riesgo cardiovascular clásicos, especialmente la diabetes, el uso de cocaína en jóvenes, antecedentes de cardiopatía isquémica y antecedentes familiares de arteriopatía.
5.2. Síntomas
El dolor es frecuentemente descrito como opresivo. Una sensación de peso, presión, tirantez o quemazón en el pecho, más que como un «dolor». Su localización puede ser retroesternal, en el cuello, mandíbulas, hombro o brazo izquierdo, y en ocasiones en el epigastrio o la región interescapular.
- Dolor Torácico: El síntoma principal del SCACEST es el dolor torácico, descrito como una opresión, ardor, sensación de tumefacción o constricción. Este dolor generalmente tiene un inicio gradual, con una intensidad variable y una duración superior a 30 minutos. El dolor se localiza en la región retroesternal y puede irradiarse hacia el cuello, mandíbula, hombro izquierdo, parte interna del brazo, ambos brazos, codos o muñecas. A menudo, el dolor se asocia con otros síntomas como disnea, sudoración, náuseas y vómitos.
- Síncope o Presíncope: Pérdida de conciencia temporal o sensación de desmayo inminente.
- Confusión Aguda: Alteración del estado mental con desorientación y falta de claridad en el pensamiento.
- Accidente Cerebrovascular (ACV): Puede presentarse como una complicación aguda.
- Empeoramiento de Insuficiencia Cardíaca: Aumento de los síntomas de insuficiencia cardíaca preexistente.
- Debilidad Intensa: Sensación de agotamiento extremo y falta de energía.
5.3. Exploración Física
La exploración física busca identificar signos de inestabilidad o urgencia vital, como la frecuencia cardíaca (FC), la presión arterial (TA) en ambos brazos y la temperatura (Tª). La presencia de signos de dislipemia y/o arterioesclerosis, como xantomas, xantelasmas y soplos arteriales, aumenta la probabilidad de SCA. Otros signos importantes incluyen:
- Semiología de insuficiencia cardíaca: tercer ruido (3R), soplo de insuficiencia mitral durante el dolor.
- Disección de aorta: asimetría de pulsos, soplo de regurgitación aórtica.
- Pericarditis aguda: roce pericárdico.
- Taponamiento cardíaco: ingurgitación yugular y pulso paradójico.
- Neumotórax: asimetría en la auscultación pulmonar.
- Ansiedad y Agotamiento: Los pacientes pueden mostrar signos de ansiedad, inquietud y agotamiento.
- Náuseas y Palidez: Frecuentemente acompañados de sudoración.
- Alteraciones del Ritmo Cardíaco: Taquicardia si hay un estado adrenérgico o insuficiencia cardíaca (IC); bradicardia si hay activación parasimpática.
- Alteraciones de la Presión Arterial: Hipotensión leve frecuente; hipertensión si hay un estado adrenérgico.
- Signos Auscultatorios: Presencia de un cuarto ruido cardíaco (4º R), tercer ruido cardíaco (3º R) si hay insuficiencia cardíaca, y soplo sistólico si hay insuficiencia mitral o comunicación interventricular (CIV).
- Exploración Pulmonar: Estertores crepitantes si hay insuficiencia cardíaca.
5.4. Paraclínicos
5.4.1.Electrocardiograma (ECG):
El ECG debe ser realizado e interpretado por un profesional experimentado en los primeros 10 minutos de la consulta. Su valor diagnóstico y pronóstico depende del patrón y la magnitud de las alteraciones observadas. Es esencial realizar ECG seriados, especialmente si el primero es normal y durante el dolor.
- Alteraciones en el ECG
- Depresión del segmento ST
- Elevación transitoria del ST
- Inversión de la onda T: sensible pero menos específica.
Un ECG normal no descarta el origen coronario del dolor.
5.4.2. Marcadores Bioquímicos:
La elevación de marcadores de daño miocárdico en plasma es útil para confirmar el diagnóstico de SCASEST cuando no está claro tras la anamnesis y el ECG. La negatividad de estos marcadores no excluye el diagnóstico.
- Principales Marcadores
- Mioglobina: Sensibilidad alta, detección precoz, baja especificidad.
- CK-MB: Detecta reinfartos, baja especificidad y sensibilidad para IAM precoz.
- Troponinas: Alta sensibilidad y especificidad, utilidad pronóstica y terapéutica, baja sensibilidad en fase precoz (<6h) y para detección de reinfartos pequeños.
5.4.3. Analítica General:
Incluye hemograma, bioquímica básica y pruebas de coagulación.
5.4.4. Radiografía de Tórax:
Para evaluar el estado del corazón y los pulmones y descartar otras patologías.
5.5. Diagnóstico Clínico Diferencial
El diagnóstico diferencial del SCACEST incluye la evaluación de otras causas de dolor torácico prolongado y elevación del segmento ST:
- Dolor Torácico No Cardiológico
- Síndrome aórtico agudo
- Hipertensión pulmonar aguda o crónica
- Origen respiratorio, digestivo, psicógeno, neuromuscular
- Dolor Cardiológico No Isquémico
- Miopericarditis
- Dolor Torácico Prolongado
- Disección de Aorta: Desgarro en la pared de la aorta.
- Pericarditis Aguda: Inflamación del pericardio.
- Dolor Esofágico, Biliar o Pancreático: Dolor referido desde estos órganos.
- Tromboembolismo Pulmonar (TEP): Obstrucción de una arteria pulmonar.
- Neumotórax: Colapso pulmonar.
- Dolor Muscular o Neuropático: Dolor originado en músculos o nervios.
- Síndrome de Hiperventilación: Exceso de respiración que causa dolor torácico.
- Dolor Psicógeno: Dolor originado por factores psicológicos.
5.6. Diagnóstico Clínico Diferencial de la Elevación del Segmento ST
- Variante Normal: Cambios normales en el ECG.
- Repolarización Precoz: Cambios benignos en el ECG.
- Pericarditis Aguda: Inflamación del pericardio que puede elevar el ST.
- Hipertrofia del Ventrículo Izquierdo (VI): Agrandamiento del VI.
- Bloqueo de Rama Izquierda: Alteración en la conducción eléctrica del corazón.
- Hipercaliemia e Hipercalcemia: Niveles elevados de potasio o calcio.
- Hipertensión Pulmonar Aguda: Aumento rápido de la presión en las arterias pulmonares.
- Ictus: Accidente cerebrovascular que puede causar cambios en el ECG.
- Síndrome de Brugada: Enfermedad genética que afecta la conducción eléctrica del corazón.
- Poscardioversión Eléctrica: Cambios en el ECG tras la cardioversión.
- Infiltración Neoplásica Cardíaca: Presencia de cáncer en el tejido cardíaco.
5.7. Otras Causas de Alteraciones en el ECG
- Descenso de ST: variante normal, fármacos, hipocaliemia, bloqueo de rama, prolapso mitral.
- T Plana o Invertida: hipertrofia-dilatación de VI, bloqueo de rama, preexcitación, miocarditis, aneurisma de VI, memoria cardiaca, alteraciones electrolíticas, feocromocitoma, alcoholismo, ictus, hemorragia subaracnoidea.
6. Síndrome Coronario Agudo sin Elevación del ST (SCASEST)
El Síndrome Coronario Agudo Sin Elevación de ST (SCASEST) se presenta con una variedad de manifestaciones clínicas que, junto con una anamnesis detallada, un ECG y biomarcadores específicos, permiten un diagnóstico preciso en la mayoría de los casos. En algunos pacientes, serán necesarias pruebas adicionales como la AngioTAC o la ergometría para confirmar el diagnóstico.
6.1. Manifestaciones Clínicas
La manifestación clínica más frecuente del SCASEST es el dolor torácico opresivo. Este dolor se localiza generalmente en la región anterior y central del tórax, pero puede irradiar o presentarse exclusivamente en el epigastrio, brazos, espalda, cuello y/o mandíbula. El dolor anginoso coronario no se modifica con los movimientos ni con la respiración, tiene una duración de varios minutos (o incluso horas) y habitualmente se describe como sordo, opresivo o urente, abarcando una región amplia del tórax, a diferencia de un dolor localizado o de corta duración.
6.2. Clasificación del Dolor Torácico
- Angina Típica
La angina típica se caracteriza por un dolor opresivo en el centro del tórax, precipitado por el esfuerzo o situaciones que aumentan el consumo de oxígeno del miocardio, como comidas copiosas o emociones fuertes. Este dolor mejora con el reposo o con la administración de nitroglicerina sublingual en menos de 10 minutos. En muchos pacientes, el dolor se irradia a los hombros, mandíbula o parte interna de los brazos, y puede acompañarse de síntomas vegetativos como náuseas, vómitos y diaforesis.
- Angina Atípica
La angina atípica se presenta con dolor y síntomas atípicos. El dolor puede localizarse en puntos de irradiación sin dolor centro torácico, la nitroglicerina no siempre es efectiva, los factores precipitantes son inconsistentes y el dolor puede ceder tardíamente con el reposo, después de 15 o 20 minutos.
- Dolor Torácico No Anginoso
El dolor torácico no anginoso no se relaciona con la actividad física, no cede con nitroglicerina y suele describirse como una molestia punzante a punta de dedo.
6.3. Contexto Clínico
En el contexto de los síndromes coronarios agudos, el dolor torácico anginoso suele ser en reposo y prolongado, durando más de 20 minutos, coincidiendo con la rotura de una placa coronaria. En la angina estable, el dolor aparece con el esfuerzo y cede rápidamente con el reposo en menos de 10 minutos. La calificación del dolor torácico puede tener un componente subjetivo significativo, y las fronteras entre el dolor anginoso típico y no típico pueden ser confusas.
En mujeres, diabéticos y ancianos, las características del dolor torácico pueden diferir del resto de la población, y estos grupos pueden presentar síntomas atípicos como disnea, sudoración profusa y debilidad extrema. Además, en estos pacientes, el SCASEST puede presentarse sin dolor torácico.
6.4. Desencadenantes Extracardíacos de Isquemia
Es crucial identificar desencadenantes extracardíacos de isquemia, como la anemia, fiebre, infecciones, enfermedades inflamatorias, y trastornos metabólicos o endocrinos, especialmente los relacionados con el tiroides. En pacientes jóvenes, debe investigarse el uso de cocaína.
6.5. Exploración Física
El examen físico en pacientes con SCASEST suele ser normal, a menos que el síndrome coronario agudo esté complicado por insuficiencia cardíaca. La principal utilidad de la exploración física es descartar otras causas cardíacas de dolor torácico, como la estenosis aórtica, miocardiopatía hipertrófica, pericarditis aguda, o disección aórtica, así como enfermedades extracardíacas previamente mencionadas.
6.6. Puntos importantes Para el Diagnóstico del SCASEST
Ante un paciente con dolor torácico agudo, es fundamental que el clínico responda rápidamente a dos preguntas cruciales:
- ¿Cuál es el Origen del Dolor?
Determinar la causa del dolor torácico es el primer paso. El dolor puede ser de origen cardíaco o no cardíaco. Los diagnósticos diferenciales incluyen:
- Origen Cardíaco: Infarto de miocardio, angina inestable, pericarditis.
- Origen No Cardíaco: Problemas gastrointestinales (reflujo gastroesofágico, espasmo esofágico), enfermedades pulmonares (embolia pulmonar, neumonía), afecciones musculoesqueléticas (costocondritis), y trastornos psicológicos (ansiedad, ataque de pánico).
- ¿Cuál es el Riesgo de Padecer una Mala Evolución en Caso de Ser Coronario?
Una vez que se sospecha que el dolor es de origen coronario, el siguiente paso es evaluar el riesgo de una evolución desfavorable. Para esto, se utilizan varias herramientas diagnósticas:
- Electrocardiograma (ECG)
El ECG es una herramienta esencial en la evaluación inicial del SCASEST. Debe realizarse lo antes posible para identificar cambios isquémicos, como:
- Depresión del segmento ST.
- Inversión de la onda T.
- Ausencia de elevación del segmento ST, diferenciando el SCASEST del SCACEST.
- Anamnesis
Una historia clínica detallada es crucial para identificar factores de riesgo y características del dolor torácico. Preguntas clave incluyen:
- Duración, intensidad y localización del dolor.
- Factores desencadenantes y alivio del dolor.
- Antecedentes personales y familiares de enfermedades cardiovasculares.
- Presencia de factores de riesgo como hipertensión, diabetes, tabaquismo, hipercolesterolemia.
- Exploración Física
La exploración física ayuda a descartar otras causas de dolor torácico y a identificar signos de complicaciones. Aspectos importantes incluyen:
- Signos Vitales: Frecuencia cardíaca, presión arterial, saturación de oxígeno.
- Auscultación Cardíaca y Pulmonar: Presencia de soplos, ruidos cardíacos anormales, estertores pulmonares.
- Evaluación General: Signos de insuficiencia cardíaca, edema periférico, ingurgitación yugular.
7. Síndrome Coronario Agudo (SCA): Actitud Terapéutica en Urgencias
El manejo del Síndrome Coronario Agudo (SCA) en urgencias es crucial para reducir la mortalidad y las complicaciones. La actuación rápida y eficaz puede marcar la diferencia en la evolución del paciente. A continuación, se detalla la actitud terapéutica en urgencias, incluyendo monitorización, medicación y tratamiento de reperfusión.
7.1. Historia Clínica Dirigida
Simultáneamente al resto de intervenciones, se debe realizar una historia clínica enfocada en los síntomas, antecedentes y factores de riesgo cardiovascular del paciente. Esto permite identificar rápidamente las características del dolor y otros signos relevantes para el diagnóstico de SCA.
7.2. Monitorización y Desfibrilación
Es esencial establecer una monitorización continua del paciente y estar preparado para la desfibrilación en caso de arritmias potencialmente mortales.
- ECG: Debe realizarse en los primeros 5-10 minutos de la consulta. Un ECG inicial rápido es vital para evaluar la magnitud de las alteraciones y guiar el tratamiento.
- Pulsioximetría: Para monitorizar la saturación de oxígeno y detectar hipoxemia.
- Vía Periférica: Establecer acceso venoso periférico para la administración de medicación.
- Radiografía de Tórax: Aunque no debe retrasar la terapia de reperfusión, es importante para evaluar complicaciones como edema pulmonar o agrandamiento cardíaco.
- Ecocardiografía: Es una herramienta clave para el diagnóstico y manejo del SCASEST. Permite identificar alteraciones que sugieren isquemia miocárdica o necrosis, como hipoquinesia transitoria o aquinesia de la pared del ventrículo izquierdo. Además, puede detectar problemas subyacentes o precipitantes del SCASEST, como estenosis aórtica, disección aórtica y embolia pulmonar.
- Marcadores BioquímicosLos marcadores bioquímicos son esenciales para confirmar el diagnóstico de SCASEST y evaluar el riesgo de complicaciones. Los más utilizados incluyen:
- Troponinas Cardíacas: Elevación de troponinas indica daño miocárdico.
- Creatina Quinasa-MB (CK-MB): También útil para detectar daño miocárdico.
- Otros Marcadores: Proteína C reactiva (PCR), BNP o NT-proBNP para evaluar insuficiencia cardíaca.
7.3. Estratificación del Riesgo
La evaluación del riesgo en pacientes con SCA tiene varios objetivos, incluyendo la identificación de pacientes con alto riesgo que podrían beneficiarse de un tratamiento especializado y la identificación de aquellos con bajo riesgo para evitar estudios invasivos innecesarios. La estratificación del riesgo debe realizarse continuamente a lo largo del proceso de atención, utilizando datos clínicos, electrocardiográficos y de laboratorio obtenidos durante el período prehospitalario y en el Servicio de Urgencias.
7.3.1. Escalas de Estratificación del Riesgo
Existen varias escalas de estratificación del riesgo para SCASEST. Las dos más importantes son:
- Escala GRACE (The Global Registry of Acute Coronary Events): Esta escala tiene un buen poder discriminativo pero es compleja, requiriendo herramientas especiales como calculadoras o software específico. Está disponible en GRACE.
- Escala TIMI (Thrombolysis In Myocardial Infarction): Es una escala más simple que utiliza siete parámetros para evaluar el riesgo de mortalidad, infarto o isquemia recurrente a los catorce días. Los pacientes se clasifican en tres grupos de riesgo:
- Riesgo Bajo (0-2 puntos): Probabilidad de 4.7-8.3%.
- Riesgo Intermedio (3-4 puntos): Probabilidad de 13.2-19.9%.
- Riesgo Alto (5-7 puntos): Probabilidad de 26.2-40.9%.
7.4. Ingreso en Unidad Coronaria
El ingreso en una Unidad Coronaria permite un monitoreo intensivo y manejo especializado, esencial para pacientes con SCA.
7.5. Medicación en el Manejo del SCA
7.5.1. Oxigenoterapia Rutinaria
Se administra oxígeno para mantener una saturación > 95%, especialmente en pacientes con hipoxemia, cianosis o estertores generalizados.
7.5.2. Aspirina (Antiagregación)
- Dosis: 300 mg vía oral, masticada o machacada para aumentar su absorción.
- Función: Actúa como antiagregante plaquetario, reduciendo la formación de coágulos y mejorando el flujo sanguíneo.
- Carga de 300 mg, mantenimiento de 75 mg/día.
7.5.3. Nitrolicerina Sublingual (SL). (Tratamiento Anti-Isquémico)
- Dosis: 0,4 mg cada 5 minutos, hasta un máximo de 3 dosis.
- Función: Ayuda a aliviar el dolor torácico y a descartar el espasmo coronario reversible.
- Manejo de la Ansiedad: En casos de ansiedad persistente, administrar benzodiacepinas como diazepam (5 mg) o alprazolam (0,5 mg) vía oral.
7.5.4. Morfina
- Dosis: 2-4 mg intravenosos, repetidos cada 5-15 minutos según necesidad.
- Función: Alivio del dolor severo, que puede ayudar a reducir la ansiedad y la demanda de oxígeno del miocardio.
7.5.5. Otros
- Ticagrelor: Carga de 180 mg vía oral, mantenimiento de 90 mg cada 12 horas.
- Prasugrel: Carga de 60 mg, mantenimiento de 10 mg/día (5 mg/día si el peso es < 60 kg o la edad > 75 años).
- Clopidogrel: Carga de 300 mg, mantenimiento de 75 mg/día
7.6. Tratamiento de Reperfusión
El tiempo es crucial en el tratamiento de reperfusión, considerado una verdadera urgencia médica. El objetivo es restablecer el flujo sanguíneo lo más rápidamente posible para minimizar el daño miocárdico.
7.6.1. Angioplastia Coronaria Transluminal Percutánea (ACTP) Primaria
- Indicaciones: Si la intervención hemodinámica está disponible en menos de 1 hora.
- Función: ACTP es el método preferido para restablecer el flujo sanguíneo en arterias bloqueadas.
7.6.2. Trombolisis
- Indicaciones: Si la intervención hemodinámica no está disponible en el plazo mencionado.
- Función: Trombolíticos disuelven los coágulos sanguíneos y restablecen el flujo en la arteria coronaria afectada.
7.6.3. Traslado para ACTP
- Indicaciones:
- Contraindicaciones para trombolisis.
- Persistencia o empeoramiento del dolor.
- Aumento del segmento ST a los 90 minutos del inicio de la trombolisis.
- Infarto grande o anterior.
- Función: El traslado a un centro especializado permite realizar una ACTP de rescate, crucial para aquellos que no responden adecuadamente a la trombolisis inicial.
8. Síndrome Coronario Agudo: Actitud Terapéutica en la Atención Prehospitalaria
8.1. Evaluación Inicial del Paciente con Dolor Torácico
La atención adecuada del síndrome coronario agudo (SCA) en el entorno prehospitalario es un proceso complejo que requiere una evaluación exhaustiva y una toma de decisiones precisa. La capacidad para identificar y manejar el SCA de manera efectiva puede marcar una gran diferencia en la evolución clínica del paciente y en los resultados finales.
La atención adecuada del paciente con dolor torácico implica una serie de pasos críticos para la evaluación efectiva y el diagnóstico preciso. El proceso inicial se basa en tres componentes esenciales: la valoración clínica, la realización de un electrocardiograma (ECG) y la determinación de biomarcadores de necrosis miocárdica.
8.2. Historia Clínica
El dolor torácico, una de las manifestaciones más comunes, generalmente se localiza en la región anterior y central del tórax, pero puede irradiar a otras áreas como el epigastrio, los brazos, la espalda, el cuello y la mandíbula. Se caracteriza por su duración y calidad (sordo, opresivo o urente) y suele no verse modificado por los movimientos o la respiración.
La angina típica se presenta con dolor opresivo en el centro del tórax, precipitado por esfuerzo o situaciones que aumentan el consumo de oxígeno del miocardio, y mejora con reposo o nitroglicerina sublingual. En contraste, la angina atípica puede presentar síntomas menos claros y menos respuesta a la nitroglicerina.
El dolor torácico no anginoso, por su parte, no se relaciona con la actividad física y no mejora con nitroglicerina. El contexto clínico y los factores desencadenantes también juegan un papel crucial en el diagnóstico.
8.2.1. Valoración Clínica
En esta fase, se realiza una evaluación completa del historial médico del paciente y una exploración física exhaustiva. Es crucial identificar los síntomas y su contexto para orientar el diagnóstico.
- Historia Clínica: Recopilar información detallada sobre el dolor torácico, incluyendo la localización, duración, intensidad, factores desencadenantes y características del dolor, es fundamental. Debe ser complementada con la historia médica del paciente, antecedentes de enfermedades cardiovasculares, factores de riesgo (como hipertensión, diabetes, tabaquismo) y cualquier medicamento que esté tomando.
- Exploración Física: Aunque el examen físico puede ser normal en muchos casos de SCA, es esencial para descartar otras causas de dolor torácico. Se debe evaluar la presencia de signos de insuficiencia cardíaca, como edema periférico o crepitaciones pulmonares, y buscar signos de complicaciones graves como diseción aórtica o pericarditis.
8.2.2. Electrocardiograma (ECG)
Se debe realizar un ECG de 12 derivaciones en los primeros 10 minutos desde el contacto inicial. Es fundamental repetir el ECG durante episodios de dolor para observar posibles cambios que sugieran isquemia miocárdica. Aunque el ECG puede ser normal en el SCA sin elevación del ST (SCASEST), la monitorización continua y la realización de ECG seriados son recomendables.
Un ECG debe realizarse dentro de los primeros 10 minutos del contacto inicial y repetirse si el dolor persiste o cambia de características. Es crucial para identificar cambios típicos del SCA, como la elevación o depresión del ST, y para clasificar el tipo de SCA.
La interpretación adecuada del ECG es clave para el diagnóstico preciso. Debe ser realizada por personal capacitado y, en caso de duda, debe considerarse la consulta con especialistas o la revisión del ECG por múltiples profesionales.
8.2.3. Determinación de Biomarcadores
La medición de biomarcadores de daño miocárdico, como las troponinas cardíacas, es obligatoria para confirmar o descartar un infarto agudo de miocardio (IAM). Las troponinas son más sensibles y específicas que otros biomarcadores como la creatincinasa (CK) y la mioglobina. Los niveles elevados de troponina en pacientes con IAM proporcionan una confirmación precisa del diagnóstico.
- Troponinas: La medición de troponinas cardíacas, especialmente las de alta sensibilidad, es esencial para confirmar la presencia de daño miocárdico. La elevación de estas troponinas es un marcador altamente específico de infarto agudo de miocardio. La cuantificación en serie puede ser útil para monitorear la evolución del daño miocárdico.
- Otros Biomarcadores: En algunos casos, puede ser necesario evaluar otros biomarcadores como la creatincinasa (CK-MB) o la mioglobina, especialmente cuando las troponinas no están disponibles.
8.3. Evaluación de Riesgo
La evaluación del riesgo es fundamental para la toma de decisiones clínicas. Existen varias escalas de estratificación de riesgo, como la GRACE (The Global Registry of Acute Coronary Events) y la TIMI, que ayudan a identificar pacientes con alto riesgo y a guiar el tratamiento.
8.4. Clasificación del Síndrome Coronario Agudo
El síndrome coronario agudo se clasifica en dos categorías principales:
- Infarto Agudo de Miocardio con Elevación del Segmento ST (IAMEST)
- Síndrome Coronario Agudo sin Elevación del Segmento ST (SCASEST):
- Infarto Agudo de Miocardio sin Elevación del Segmento ST (IAMSEST)
- Angina Inestable
8.5. Diagnóstico Diferencial y Desafíos
El diagnóstico diferencial del dolor torácico presenta varios desafíos. La posibilidad de un error diagnóstico puede resultar en complicaciones graves para el paciente y repercusiones legales para el médico. Además, el aumento en el uso de troponinas de alta sensibilidad ha incrementado el riesgo de diagnósticos falsos positivos.
Es crucial que los profesionales en atención preshospitalaria y en los servicios de urgencias estén bien formados en la interpretación del ECG y el diagnóstico diferencial del dolor torácico. La identificación precisa de la causa del dolor y la exclusión de otras patologías es esencial para evitar tanto la atencón y translado innecesario como la omisión de diagnósticos críticos.
8.6. Tratamiento del Síndrome Coronario Agudo en la Atención Prehospitalaria
El objetivo del tratamiento es reducir la isquemia y prevenir complicaciones. Las estrategias incluyen:
- Tratamiento Anti-isquémico y del Dolor: Nitroglicerina sublingual y cloruro mórfico IV en caso de dolor persistente.
- Anticoagulación: Heparina no fraccionada o heparinas de bajo peso molecular según la estrategia invasiva.
- Doble Antiagregación: Ácido acetilsalicílico y un segundo antiagregante como ticagrelor o prasugrel, excepto en casos de contraindicación.
La planificación de la estrategia invasiva, como el cateterismo cardíaco y la revascularización, debe ser considerada en función del riesgo y la evaluación clínica.
8.7. Conclusión
La atención adecuada del síndrome coronario agudo en el entorno prehospitalario requiere una evaluación meticulosa y una toma de decisiones informada basada en la valoración clínica, el ECG, los biomarcadores, la formación continua de los profesionales de salud y la utilización de herramientas diagnósticas avanzadas son esenciales para optimizar el tratamiento y mejorar los resultados para los pacientes.
Una gestión efectiva del SCA en el entorno prehospitalario no solo mejora la supervivencia del paciente, sino que también minimiza las complicaciones a largo plazo. La integración de una evaluación precisa, una toma de decisiones informada y una formación continua garantiza que los pacientes reciban el mejor cuidado posible desde el primer contacto hasta su llegada al hospital.
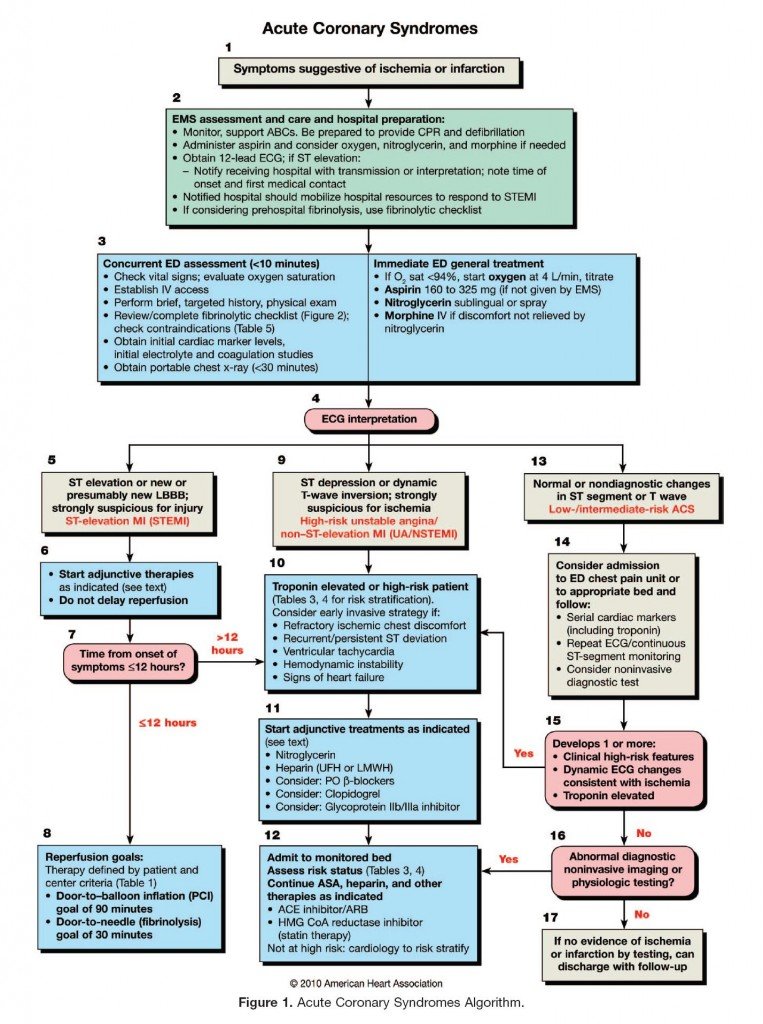
8.8. Algoritmo del Síndrome Coronario Agudo (SCA)
Referencias
- Eulufi, FC y Véliz, MM (2014). Manual de patología quirúrgica.
- (Pathologist), A. S., Lowe, J. S., ) I. S. (md, & Damjanov, I. (2011). Patología clínica.
- Swartz, MH (2010).Tratado de semiología. Anamnesis y exploración + DVD-ROM (con Student Consult) . Elsevier España.
- DeGowin, EL (1994). Degowin y Degowin’s Diagnostic Examination (6a ed.). McGraw-Hill Professional.
- Douglas, G. (2014). Macleod: exploración clínica.





