- Introducción A Las Enfermedades Cardiovasculares: Arteriosclerosis, Hipertensión Arterial Sistémica
- 1. Definición del Sistema Cardiovascular
- 2. ¿Qué Hace el Sistema Cardiovascular?
- 3. Enfermedades cardiovasculares: Principal causa de muerte a nivel mundial
- 4. Componentes Principales del Corazón
- 5. Métodos de Diagnóstico de Enfermedades Cardiovasculares
- 6. Métodos de Tratamiento de Enfermedades Cardiovasculares
- 7. Manifestaciones de Enfermedades Cardiovasculares
- 8. Aterosclerosis
- 9. Hipertensión Arterial Sistémica
- 9.7. Evaluación del Paciente
- Referencias
- Autor
- © Copyright, Saluya.
- John Jarbis Garcia Tamayo ⁞ @
- Aviso Médico Legal
Introducción A Las Enfermedades Cardiovasculares: Arteriosclerosis, Hipertensión Arterial Sistémica
Tiempo De Lectura Aprox: 14 min
1. Definición del Sistema Cardiovascular
El sistema cardiovascular es fundamental para la vida humana, encargándose de transportar oxígeno y nutrientes esenciales a través del cuerpo. Este sistema incluye el corazón, las arterias y las venas, y su correcto funcionamiento es vital para mantener la homeostasis.
2. ¿Qué Hace el Sistema Cardiovascular?
Nuestro cuerpo requiere un suministro constante de oxígeno y nutrientes para funcionar correctamente. El corazón, junto con el sistema circulatorio, se encarga de distribuir la sangre rica en estos componentes a todas las células del cuerpo. El sistema circulatorio está compuesto por el corazón, las arterias y las venas, cada uno desempeñando un papel crucial en el mantenimiento de la vida.
El corazón, ubicado en la cavidad torácica, es una víscera hueca dividida en cavidades separadas por un músculo que, al contraerse, genera diferencias de presión necesarias para la circulación sanguínea. El ventrículo izquierdo del corazón es especialmente grueso y potente, generando una presión aproximada de 120 mmHg que se transmite a la aorta y a las arterias principales. A medida que la sangre viaja por el sistema arterial y llega a las venas, la presión disminuye significativamente, alcanzando alrededor de 7-8 mmHg en la aurícula derecha y aproximadamente 10-12 mmHg en la red capilar. Este gradiente de presión es lo que permite el flujo de sangre desde áreas de mayor presión hacia aquellas de menor presión.
3. Enfermedades cardiovasculares: Principal causa de muerte a nivel mundial
El sistema cardiovascular incluye el corazón, las arterias y las venas, y puede verse afectado por diversas enfermedades. Las enfermedades cardiovasculares representan la principal causa de muerte a nivel mundial, aunque muchas de ellas pueden prevenirse. La incidencia de estas enfermedades varía significativamente en diferentes regiones del mundo, siendo más alta en países anglosajones y más baja en Japón. Además, estas enfermedades son más comunes en hombres que en mujeres, aunque a partir de los 70 años la incidencia se iguala entre ambos géneros.
4. Componentes Principales del Corazón
El corazón es un órgano central en el sistema cardiovascular, cuya función principal es bombear sangre a través de todo el cuerpo. Este complejo órgano está compuesto por varias estructuras clave que trabajan en conjunto para asegurar una circulación sanguínea eficiente. Sus componentes son:
4.1. Miocardio:
- Función: Es el músculo cardíaco encargado de la contracción y relajación del corazón.
- Composición: Formado por fibras musculares especializadas que permiten la generación de las contracciones cardíacas.
- Importancia: Rodea las cavidades del corazón y constituye la mayor parte de la pared cardíaca.
4.2. Endocardio:
- Función: Cubre la superficie interna de las cavidades cardíacas y las válvulas.
- Composición: Capa delgada de células endoteliales.
- Importancia: Proporciona una superficie lisa que facilita el flujo sanguíneo y previene la formación de coágulos.
4.3. Epicardio:
- Función: Cubre la superficie externa del corazón.
- Composición: Capa serosa que incluye tejido conectivo y una capa de células epiteliales.
- Importancia: Proporciona una barrera protectora y contiene vasos sanguíneos y nervios que abastecen al miocardio.
4.4. Pericardio:
- Función: Es un saco que rodea el corazón.
- Composición: Dos capas: pericardio fibroso (externa) y pericardio seroso (interna).
- Importancia: Protege al corazón y limita su movimiento dentro del tórax.
4.5. Cavidades del Corazón:
Aurículas (derecha e izquierda):
- Importancia: La aurícula derecha recibe sangre desoxigenada del cuerpo, y la aurícula izquierda recibe sangre oxigenada de los pulmones.
Ventrículos (derecho e izquierdo):
- Función: Bombear sangre hacia las arterias.
- Importancia: El ventrículo derecho envía sangre a los pulmones para la oxigenación, y el ventrículo izquierdo envía sangre oxigenada al resto del cuerpo.
4.6. Válvulas Cardíacas:
Válvula tricúspide:
- Ubicación: Entre la aurícula derecha y el ventrículo derecho.
- Función: Previene el reflujo de sangre al contraerse el ventrículo derecho.
Válvula mitral:
- Ubicación: Entre la aurícula izquierda y el ventrículo izquierdo.
- Función: Previene el reflujo de sangre al contraerse el ventrículo izquierdo.
Válvula pulmonar:
- Ubicación: Entre el ventrículo derecho y la arteria pulmonar.
- Función: Previene el reflujo de sangre al ventrículo derecho después de la contracción.
Válvula aórtica:
- Ubicación: Entre el ventrículo izquierdo y la aorta.
- Función: Previene el reflujo de sangre al ventrículo izquierdo después de la contracción.
4.7. Sistema de Conducción Cardíaco:
Nódulo sinoauricular (SA):
- Función: Marcapasos natural del corazón que inicia el impulso eléctrico.
Nódulo auriculoventricular (AV):
- Función: Retrasa el impulso eléctrico antes de que pase a los ventrículos.
Haz de His y Fibras de Purkinje:
- Función: Distribuyen el impulso eléctrico por los ventrículos, coordinando su contracción.
4.8. Componentes Vasculares del Corazón
Arterias Coronarias:
- Función: Suministrar sangre rica en oxígeno al músculo cardíaco (miocardio).
División Principal:
- Arteria Coronaria Derecha (ACD):
- Ramas: Arteria marginal derecha, arteria del nodo sinoauricular, y arteria descendente posterior.
- Abastece: Parte del ventrículo derecho, nodo sinoauricular, y nodo auriculoventricular.
- Arteria Coronaria Izquierda (ACI):
- Ramas: Arteria descendente anterior (ADA) y arteria circunfleja.
- Abastece: Parte del ventrículo izquierdo, septo interventricular anterior, y parte del ventrículo derecho.
- Importancia: Las arterias coronarias son cruciales para el suministro de oxígeno y nutrientes al corazón. La obstrucción de estas arterias puede causar infarto de miocardio.
Venas Coronarias:
- Función: Retirar la sangre desoxigenada y los desechos metabólicos del miocardio.
Componentes Principales:
- Seno Coronario:
- Ubicación: En la parte posterior del corazón.
- Función: Recoge la mayor parte de la sangre venosa del miocardio y la dirige a la aurícula derecha.
- Vena Cardiaca Magna:
- Ubicación: A lo largo de la arteria descendente anterior.
- Función: Drena las áreas abastecidas por la arteria coronaria izquierda.
- Vena Cardiaca Media:
- Ubicación: En el surco interventricular posterior.
- Función: Drena áreas del ventrículo derecho y septo interventricular posterior.
- Vena Cardiaca Pequeña:
- Ubicación: A lo largo del margen derecho del corazón.
- Función: Drena áreas del ventrículo derecho.
Capilares Coronarios:
- Función: Permitir el intercambio de oxígeno entre tejidos.
4.9. Arteria Aorta y Vena Cava del Corazón
Arteria Aorta
La arteria aorta es la arteria más grande del cuerpo y se origina en el ventrículo izquierdo del corazón. Su principal función es transportar sangre rica en oxígeno desde el corazón hacia el resto del cuerpo.
Anatomía:
- Ascendente: La primera sección que sale del ventrículo izquierdo y se dirige hacia arriba.
- Arco Aórtico: Se curva sobre el corazón, dando lugar a ramas importantes que suministran sangre a la cabeza, cuello y brazos.
- Descendente Torácica: Continua desde el arco, bajando a través del tórax.
- Aorta Abdominal: La parte final que atraviesa el diafragma y se extiende hacia el abdomen, donde se divide en las arterias ilíacas.
- Importancia Clínica: La aorta puede verse afectada por diversas patologías, como aneurismas y disecciones, que requieren intervención médica inmediata.
Vena Cava
Definición y Función: La vena cava es la vena más grande del cuerpo, compuesta por dos segmentos principales: la vena cava superior e inferior. Su función principal es retornar la sangre desoxigenada de todo el cuerpo al corazón.
Anatomía:
- Vena Cava Superior: Recoge la sangre desoxigenada de la parte superior del cuerpo (cabeza, cuello, brazos) y la transporta a la aurícula derecha del corazón.
- Vena Cava Inferior: Recoge la sangre desoxigenada de la parte inferior del cuerpo (abdomen, piernas) y también la transporta a la aurícula derecha.
Importancia Clínica: La vena cava puede verse afectada por condiciones como trombosis y compresión externa, que pueden causar serias complicaciones cardiovasculares.
5. Métodos de Diagnóstico de Enfermedades Cardiovasculares
El diagnóstico de las enfermedades cardiovasculares se realiza a través de diversos métodos:
- Anamnesis y Historia Clínica: Recopilación detallada de los síntomas y antecedentes médicos del paciente.
- Exploración Física: Evaluación de signos clínicos mediante auscultación y medición de la tensión arterial.
- Exploración Instrumental:
- Electrocardiograma (ECG): Registro de la actividad eléctrica del corazón.
- Ecocardiograma: Uso de ultrasonidos para estudiar la anatomía y función cardíaca.
- Radiografía: Visualización de la estructura del corazón y los pulmones.
- Cateterismo Cardíaco y Angiografía: Técnicas para medir presiones intracardíacas, visualizar cavidades cardíacas y evaluar el flujo sanguíneo mediante contrastes.
- Ergometría: Pruebas de esfuerzo para evaluar la respuesta del corazón al ejercicio.
- Cardiología Nuclear y Resonancia Magnética: Utilización de isótopos y resonancia para evaluar la perfusión y viabilidad cardíaca.
- Electrofisiología: Estudio y tratamiento de arritmias mediante técnicas avanzadas.
6. Métodos de Tratamiento de Enfermedades Cardiovasculares
El tratamiento de las enfermedades cardiovasculares abarca diversas estrategias, incluyendo:
- Hábitos Cardio-Saludables: Fomentar un estilo de vida saludable que incluya ejercicio regular y una alimentación balanceada.
- Medicación: Uso de fármacos para controlar factores de riesgo y tratar condiciones específicas.
- Intervención Intravascular: Procedimientos como la angioplastia para tratar estenosis coronarias, utilizando cateterismo para intervenciones coronarias, valvulares y tratamiento de arritmias.
- Cirugía: Realización de bypass coronario, reparación valvular y corrección de defectos congénitos.
- Rehabilitación: Programas de rehabilitación cardíaca para ayudar a los pacientes a adaptarse a su nueva condición física.
- Otros: Intervenciones adicionales basadas en las necesidades específicas del paciente.
7. Manifestaciones de Enfermedades Cardiovasculares
Las 10 condiciones más importantes de las Enfermedades Cardiovasculares son : Insuficiencia cardiaca, Cardiopatías congénitas, Enfermedades del miocardio, Enfermedades del pericardio, Enfermedades del endocardio, Enfermedad de las válvulas cardiacas, Trastornos del ritmo cardiaco, Síncope, Muerte súbita , Cardiopatía isquémica.
8. Aterosclerosis
La aterosclerosis es un término general que se refiere al endurecimiento de las arterias de mediano y gran calibre, generalmente causado por la formación de placas de ateroma. Este proceso provoca un estrechamiento (estenosis) de las arterias, lo que puede progresar hasta la oclusión completa del vaso, impidiendo el flujo sanguíneo.
Diferencias entre Arteriosclerosis, Arteriolosclerosis y Aterosclerosis
Aunque los términos arteriosclerosis, arteriolosclerosis y aterosclerosis son similares en escritura y significado, tienen diferencias específicas:
- Arteriosclerosis: Endurecimiento y pérdida de elasticidad de cualquier arteria.
- Arteriolosclerosis: Endurecimiento de las arteriolas o arterias de pequeño calibre.
- Aterosclerosis: Endurecimiento causado específicamente por placas de ateroma.
8.1. Epidemiología
La aterosclerosis es una de las principales causas de enfermedades cardiovasculares a nivel mundial, afectando a millones de personas y siendo una causa importante de mortalidad y morbilidad.
8.2. Factores de Riesgo
Los factores de riesgo más comunes para la aterosclerosis incluyen:
- Hipertensión Arterial: La presión alta incrementa el desgaste de las paredes arteriales.
- Hipercolesterolemia: Niveles elevados de colesterol en sangre contribuyen a la formación de placas.
- Edad: La rigidez de los vasos sanguíneos aumenta con la edad.
- Tabaquismo: El consumo de cigarrillos daña las paredes arteriales.
- Diabetes Mellitus: Afecta la microvasculatura y predispone a la aterosclerosis.
- Aumento de Homocisteína en Plasma: Asociado con el daño vascular.
- Factores Hemostáticos y Trombogénicos: Influencias en la coagulación sanguínea.
- Antecedentes Familiares: Predisposición genética.
- Proteína C Reactiva (PCR) Elevada: Indicador de inflamación y riesgo aumentado de aterosclerosis.
8.3. Etiología
La disfunción endotelial es el pilar fundamental en el desarrollo de la aterosclerosis. Factores de riesgo como la hipertensión pueden promover esta disfunción, especialmente en individuos con predisposición genética.
8.4. Manifestaciones Clínicas
La aterosclerosis puede manifestarse de diferentes maneras según la arteria afectada:
- Arterias Coronarias: Cardiopatía isquémica.
- Arterias Cerebrales: Enfermedad cerebrovascular.
- Otras Arterias: Renales, de los miembros inferiores, etc.
El proceso de la aterosclerosis es progresivo y puede comenzar en la juventud, manifestándose clínicamente en la mediana edad.
Consecuencias de la Aterosclerosis
- Cardiopatía Isquémica: Angina de pecho, infarto agudo de miocardio.
- Enfermedad Cerebrovascular: Isquemia cerebral transitoria, infarto cerebral.
- Muerte Súbita: Por obstrucción total y aguda de una arteria coronaria.
8.5. Tratamiento
No existe un tratamiento curativo definitivo para la aterosclerosis, pero varias estrategias pueden ayudar a manejar la enfermedad:
- Tratamiento Farmacológico: hipolipemiantes, hipocolesterolémicos, antiagregantes y anticoagulantes para reducir los factores de riesgo y tratar las complicaciones.
- Tratamiento Quirúrgico: Intervenciones como el bypass coronario y la angioplastia son efectivas en la cardiopatía isquémica.
- Tratamiento Profiláctico: Incluye medidas para evitar los factores predisponentes, como mantener un peso saludable, controlar la hipertensión, evitar el sedentarismo, controlar la glucosa y el colesterol, y no fumar.
- Estilo de Vida Saludable: Ejercicio regular, dieta equilibrada (preferiblemente mediterránea), técnicas de relajación para reducir el estrés, y abstenerse de fumar.
9. Hipertensión Arterial Sistémica
La hipertensión arterial sistémica es una condición crónica caracterizada por una elevación persistente de la presión arterial en las arterias sistémicas. Esta elevación puede deberse a un aumento en la resistencia periférica (cuando las arterias están más rígidas) o a un incremento en el volumen minuto (mayor volumen de sangre bombeada por el corazón).
9.1. Epidemiología
La hipertensión arterial sistémica es una de las enfermedades más prevalentes en la historia médica:
- Prevalencia: Afecta al 20% de la población adulta.
- Diagnóstico: Solo el 50% de los hipertensos conocen su condición debido a la ausencia de síntomas evidentes, razón por la cual se le llama «la muerte silenciosa».
- Tratamiento: Del 50% diagnosticado, solo la mitad recibe tratamiento (25% del total), y de estos, solo la mitad sigue el tratamiento adecuadamente (12.5% del total).
9.2. Medición de la Tensión Arterial y Evaluación Clínica: Clasificación
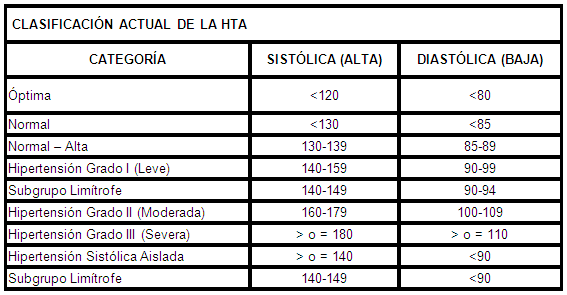
9.3. Riesgo Cardiovascular
- La prevalencia en Estados Unidos de América es de 50 millones de personas.
- La relación entre presión arterial y enfermedad cerebrovascular es clara e independiente de otros factores de riesgo.
- Incremento de Riesgo: A partir de una presión arterial de 115/75 mmHg. Cada aumento de 20 mmHg en presión arterial sistólica y/o 10 mmHg en presión arterial diastólica, duplica el riesgo de enfermedad cerebrovascular.
- Prehipertensión: Indica la necesidad de educación para reducir los niveles de presión arterial y prevenir el desarrollo de hipertensión.
9.4. Técnicas de Medición de la Tensión Arterial
- En consulta: Dos tomas, con 5 minutos de diferencia, sentado. Si cifras altas, confirmar en el brazo contralateral.
- Monitorización Ambulatoria de la presión arterial(MAPA): Evaluar la hipertensión de “bata blanca”. Si la presión arterial no disminuye un 10-20% durante el sueño, puede indicar un riesgo cardiovascular incrementado.
- Automedida de la presión arterial: Proporciona información sobre la respuesta al tratamiento, mejora la adherencia y evalúa la hipertensión de “bata blanca”.
9.5. Medida de la presión arterial en la Consulta
Dos tomas con paciente sentado, con 5 minutos de diferencia. Si reporta cifras altas, confirmar en el brazo contralateral.
- Método auscultatorio: Con un aparato adecuadamente calibrado y validado.
- Posición del paciente: Sentado, con los pies en el suelo y el brazo apoyado a la altura del corazón.
- Manguito adecuado: Para asegurar la exactitud de la medida.
- Número de mediciones: Al menos dos.
- Cifras exactas: Proporcionar al paciente sus cifras exactas de presión arterial y los objetivos a alcanzar.
- Evaluar la hipertensión de “bata blanca”.
- Si la presión arterial no disminuye un 10-20% durante el sueño, puede indicar un riesgo cardiovascular incrementado.
9.6. Automedida de la PA
Proporciona información sobre la respuesta al tratamiento, mejora la adherencia y evalúa la hipertensión de “bata blanca”.
- Utilidad: Respuesta a la terapia antihipertensiva, mejora de la adherencia al tratamiento, evaluación de la hipertensión de “bata blanca”.
- Hipertensión en domicilio: Medidas mayores a 135/85 mmHg generalmente se consideran hipertensión.
- Revisión periódica: Los tensiómetros deben revisarse regularmente.
9.7. Evaluación del Paciente
Los objetivos de la evaluación son:
- Confirmar el estilo de vida y otros factores de riesgo cardiovasculares o enfermedades concomitantes.
- Investigar causas identificables de presion arterial elevada.
- Confirmar la presencia o ausencia de lesión en órgano diana y/o enfermedad cardiovascular.
9.8. Lesiones de Órganos Diana
- Corazón: Hipertrofia ventricular izquierda, angina o infarto previo, revascularización coronaria previa, insuficiencia cardíaca.
- Cerebro: Ictus o AIT (accidente isquémico transitorio).
- Riñones: Enfermedad renal crónica.
- Arterias Periféricas: Enfermedad arterial periférica.
- Ojos: Retinopatía.
9.9. Objetivos de Tratamiento
- Reducir Morbilidad y Mortalidad: Por enfermedad cardiovascular o renal.
- Mantener presión arterial por debajo de 140/90 mmHg en general.
- Objetivos de presión arterial sistólica: Especialmente en personas ≥ 50 años.
9.10. Resumen
- Importancia de presión arterial sistólica en pacientes 50 años o más: La presión arterial sistólica es más relevante que la presión arterial sistólica diastólica como factor de riesgo cardiovascular.
- Riesgo Cardiovascular: Se duplica con cada incremento de 20/10 mmHg a partir de 115/75 mmHg.
- Normotensos a los 55 años: Tienen un riesgo del 90% de desarrollar hipertensión en el resto de su vida.
- Prehipertensos: Necesitan modificaciones en el estilo de vida para prevenir enfermedades cardiovasculares.
Referencias
- Eulufi, FC y Véliz, MM (2014). Manual de patología quirúrgica .
- (Pathologist), A. S., Lowe, J. S., ) I. S. (md, & Damjanov, I. (2011). Patología clínica.
- Swartz, MH (2010).Tratado de semiología. Anamnesis y exploración + DVD-ROM (con Student Consult) . Elsevier España.
- DeGowin, EL (1994). Degowin y Degowin’s Diagnostic Examination (6a ed.). McGraw-Hill Professional.
- Douglas, G. (2014). Macleod: exploración clínica .
Autor





